Desafios e aprendizados na promoção da saúde indígena
Da criação de um sistema específico às dificuldades para ampliar o acesso e assegurar a todos o direito à saúde
Texto: Luma Poletti
Fotografia: Arquivo pessoal
“Quando o Sistema Único de Saúde foi implementado, havia dificuldade em alcançar os povos indígenas. Foi necessário desenhar [algo próprio] para essas especificidades, para que a saúde chegasse a todos”, explica a professora do departamento de Antropologia da Universidade de Brasília (UnB) Sílvia Guimarães.
Partiu do próprio movimento indígena a reivindicação por um sistema que não se limitasse aos centros urbanos. “A proposta foi criar um serviço que atuasse na atenção básica e que estivesse nos territórios para promover saúde e prevenir doenças”, conta Sílvia Guimarães. “Quando a pessoa precisa de um serviço de média e alta complexidade, a atenção básica faz a ponte e a leva para os centros hospitalares das grandes cidades”, explica.
Pensando nessa dinâmica foram criadas as Casas de Saúde Indígena (Casais), localizadas em centros urbanos para que pacientes e seus acompanhantes possam se hospedar durante tratamentos médicos. Elas são vinculadas aos Distritos Sanitários Especiais Indígenas (DSEIs), unidades gestoras descentralizadas do SasiSUS.
Atualmente, existem 92 dessas casas de saúde no país e 34 DSEIs. Toda essa estrutura é gerida pela Secretaria Especial de Saúde Indígena (Sesai), vinculada ao Ministério da Saúde, a quem cabe planejar e coordenar a Política Nacional de Atenção à Saúde dos Povos Indígenas.
A despeito deste arranjo elaborado para garantir o direito à saúde a todos, o panorama atual é preocupante, avalia Sílvia Guimarães. “A situação é gravíssima, porque apesar da existência de uma estrutura montada e muito bem pensada, que os povos indígenas lutaram para sua configuração e valorização, a gestão da máquina estatal muitas vezes é movida por racismo”, analisa a professora, que desde 2003 realiza trabalhos com os Sanöma, sub-grupo da família linguística yanomami.
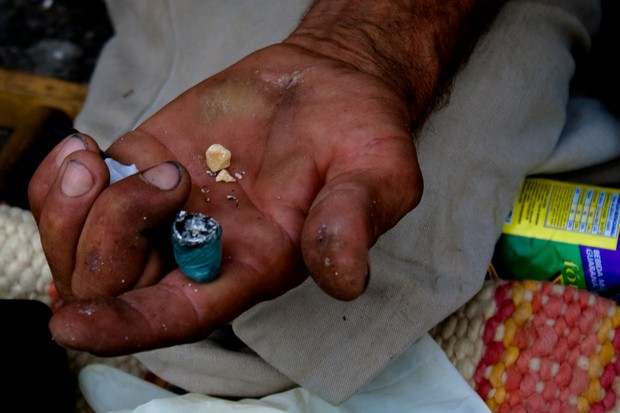
Ela conta que faltam medicamentos, profissionais de saúde e fiscalização sobre os territórios – que sofrem com invasões de garimpeiros –, resultando na destruição do meio ambiente e em doenças e violência extrema às comunidades indígenas.
Relatório produzido pela Hutukara Associação Yanomami e divulgado em abril deste ano revela que, em 2021, a destruição provocada pelo garimpo na Terra Indígena Yanomami cresceu 46% em relação a 2020. Este cenário afeta diretamente a saúde das comunidades, com a explosão de casos de malária e outras doenças infectocontagiosas e a consequente sobrecarga nos serviços de saúde.
Em 2019, pesquisa da Fiocruz identificou níveis de mercúrio acima do limite estabelecido pela Organização Mundial da Saúde em mulheres e crianças da etnia yanomami no Amazonas.
“Está faltando tudo, está tudo no extremo. E é muito ruim quando as pessoas falam que nestes locais [adota-se] uma medicina de guerra, como eu escuto. Não tem que ser uma medicina de guerra, se está acontecendo isso é porque as pessoas não estão tendo estrutura de trabalho, e é muito grave”, lamenta a Sílvia Guimarães.

Saúde Indígena na UnB
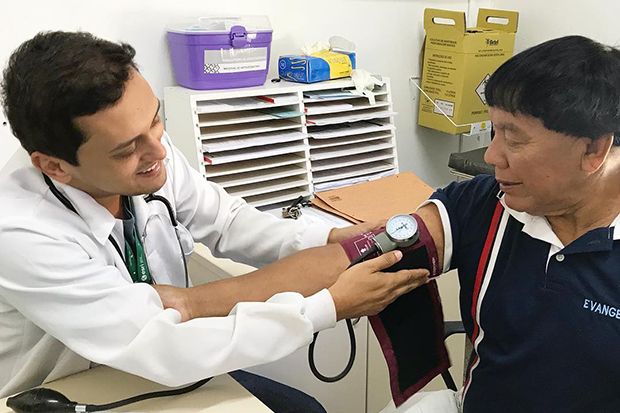
A partir de uma demanda dos estudantes indígenas da UnB, em 2013, foi criado o Ambulatório de Saúde Indígena (ASI) do Hospital Universitário de Brasília (HUB). Referência nacional no atendimento a esse público, a equipe de profissionais que atua no ASI/HUB é composta por dois médicos, um enfermeiro, um preceptor e alunos dos cursos de medicina, enfermagem, farmácia, saúde coletiva e odontologia – com participações permanentes de estudantes indígenas. A coordenação é da professora do Departamento de Saúde Coletiva da UnB Maria da Graça Luderitz Hoefel.
Edson Oliveira é o preceptor do ambulatório. Atua na orientação dos estudantes colaboradores do ASI/HUB, promovendo integração entre ensino e serviço. Doutor em Ciências Farmacêuticas pela UnB, ele afirma que o trabalho na área requer preparação específica: “As pessoas pensam que qualquer pessoa atende o indígena. Do ponto de vista da doença, sim. Mas a população indígena não precisa de alguém só com o olhar biomédico”.
Ele conta que a assistência à saúde entre a população indígena enfrenta dois gargalos principais: o acesso e o acolhimento que considere suas especificidades, que são muitas. O próprio conceito de doença, por exemplo, é diferente: “A população indígena não adoece só por um agente patológico. O indígena adoece porque ele não tem terra para plantar, ou porque o rio dele está contaminado”, explica Edson. “As doenças dos indígenas muitas vezes são doenças sociais”, completa.
Interculturalidade
Professora do curso de Saúde Coletiva, Denise Severo atua no ASI desde a sua criação e integra o colegiado gestor da unidade. Ela explica que a palavra de ordem nos atendimentos a este público é interculturalidade.
“Cada povo tem a sua cultura, o seu modo de se organizar, uma compreensão sobre o processo de viver, de adoecer, de como se relacionar com a doença e de morrer”, afirma Denise. Ela destaca que, para poder construir pontes com este público tão diverso, é preciso desconstruir o modelo hegemônico biomédico.
A título de exemplo, Edson conta que em algumas comunidades as mulheres não têm poder de decisão, e quem emite opinião é somente o esposo (inclusive em atendimentos médicos). Diante de uma situação como essa, “a primeira coisa que a gente faz é julgar – quando a gente não tem uma formação intercultural para nos fazer compreender que a minha cultura é só um modelo de organização social, e que existem outros”, assegura o preceptor do ambulatório.
Assim, o atendimento intercultural parte do pressuposto de respeito mútuo entre diferentes culturas, e deve perpassar todo o tratamento – não só o momento da consulta médica. Ao medicar um paciente indígena, por exemplo, o conhecimento da medicina tradicional de seu povo não é descartado, mas somado aos recursos da medicina convencional.
“A gente cria mecanismos interculturais e fala: ‘Olha, existem os dois [tratamentos], então vamos fazer um longe do outro? Que horas você costuma a tomar sua garrafada? De manhã? Então esse remédio você vai tomar à noite para que eles interajam o mínimo possível”, explica Edson.
Um dos objetivos do ambulatório é justamente assegurar que o indígena atendido tenha um trânsito hospitalar baseado na interculturalidade. Afinal, muitos estão acostumados a dormir em redes, não em camas, e possuem hábitos alimentares distintos.
“Temos indígenas que nunca usaram um vaso sanitário, não conhecem eletricidade, nunca acessaram um serviço não indígena”, exemplifica o preceptor. “Imagina o quão violento pode ser a passagem e permanência desse indígena em um contexto hospitalar?”, completa.
Para acolhê-los da melhor forma, é preciso manter contato com os demais setores do hospital que atendam estes pacientes.
“Tem um setor que é muito sensível: a maternidade. É um desafio gigante porque a academia (estamos em um hospital universitário) prepara o profissional para as manobras de parto científicas. E o [ato de] dar à luz entre os diversos povos indígenas é muito diferente, muito complexo. Então eles [a equipe médica] estranhavam muito quando a indígena não queria ser tocada no momento de dar à luz, por exemplo”, lembra Edson.
Outro setor que precisa estar em constante diálogo é a nutrição, em razão da diferença entre os alimentos oferecidos pelo hospital e o padrão alimentar de cada povo. Denise Severo conta que alguns indígenas permaneciam internados e não conseguiam ter uma recuperação adequada por terem uma dieta diferente do que era servido. “Se temos uma população indígena que não come ave, então por que servir frango? Por isso a gente precisa acompanhar”, completa Edson sobre a importância da abordagem intercultural no atendimento hospitalar.
Pandemia
Com a pandemia de covid-19, os atendimentos presenciais do ASI/HUB tiveram que ser suspensos em março de 2020 e foram retomados no final de agosto de 2021. Diante da necessidade de atender a população indígena e ao mesmo tempo resguardá-los de uma possível contaminação pelo vírus, em maio de 2020, foi implantado o serviço de telessaúde.
O serviço funciona da seguinte forma: por meio de um número de telefone fixo, os pacientes entram em contato por WhatsApp com a equipe, que agenda o atendimento realizado por videochamada.
O estudante de Medicina da UnB Alisson Cleomar dos Santos, produziu um levantamento sobre o perfil epidemiológico dos indígenas atendidos pelo telessaúde do ASI/HUB entre julho de 2020 e maio de 2021. A maioria dos 318 prontuários analisados (56%) era de pacientes do sexo feminino, com idade entre 19 e 29 anos (28%). Entre as etnias que mais acionaram o serviço estão os tukano (24%), kamayurá (13%) e kaingang (10%).
Os dados sobre os Distritos Sanitários Especiais Indígenas de onde partiam as ligações revelam o alcance da iniciativa do ambulatório: o Dsei do Xingu, que abriga diversas etnias no Mato Grosso, concentrou 34% dos atendimentos, seguido pelo distrito de Alto Rio Negro (24%), no Amazonas.
Nestes atendimentos, quase 40% dos indígenas relataram sintomas relacionados à covid-19. “Em muitos momentos eram casos graves mesmo, porque na população indígena a construção imunológica é diferente, eles não são tão expostos como nós para construir uma memória imunológica mais diversificada e eles não estão tão habituados aos medicamentos industrializados. Isso tudo influencia na resposta e no manejo orgânico da doença”, explica Edson.
Entre os que não relataram sintomas relacionados à covid-19, a maioria (12%) apresentou transtornos mentais ou comportamentais. A explicação, segundo Alisson dos Santos, também está ligada à pandemia.
“Embora não seja possível afirmar com certeza, a literatura aponta aumento do adoecimento mental durante a pandemia, seja pela gravidade da doença, alta letalidade, ou até mesmo pela mudança dos hábitos de vida causada pelos fechamentos das cidades, distanciamento social e adoção de meios de prevenção”, analisa Alisson dos Santos.
“No caso dos povos indígenas, além do possível sofrimento psíquico causado pela perda de entes queridos, como lideranças importantes para a manutenção do cuidado de todo o povo, outros fatores importantes de adoecimento são os conflitos territoriais e de identidade”, completa.
O relato de Suli Baré
Natural do povo baré, localizado no Amazonas, na região do médio Rio Negro, Suliete Gervásio Monteiro, mais conhecida como Suli Baré, cursou graduação em Engenharia Florestal à época da mobilização para criar o Ambulatório de Saúde Indígena no HUB.
“Nós tínhamos dificuldade em ter acesso à saúde aqui em Brasília, a ir em uma Unidade Básica de Saúde (UBS) e ter o atendimento específico”, conta Suli, que hoje, aos 34 anos, cursa doutorado no Programa de Pós-Graduação em Direitos Humanos e Cidadania (PPGDH/Ceam).
Ela explica que os Distritos Sanitários Especiais Indígenas (Dsei) atendem somente indivíduos aldeados. “Então a gente que sai das nossas aldeias e territórios não tem mais esse direito, infelizmente”.

A indígena integrou o grupo de estudantes que à época procurou a docente Maria da Graça Luderitz Hoefel, do curso de Saúde Coletiva, para apresentar a demanda. Inicialmente, eles pleitearam a criação de uma disciplina de saúde indígena dentro do curso, o que ocorreu em 2013. A matéria tem participação de professores de Medicina, Biologia, Serviço Social e Antropologia, além de estudantes e lideranças indígenas e indigenistas, como conta a coordenadora da Questão Indígena (Coquei/DIV), Cláudia Renault.
“A partir da disciplina surgem diversas iniciativas. Entre elas, o Ambulatório de Saúde Indígena, inicialmente como projeto PET Rede de Atenção à Saúde, vinculado ao departamento de Saúde Coletiva, e depois como espaço de pesquisa e espaço dentro do HUB”, relata Cláudia.
Segundo a coordenadora, o projeto visa “promover a discussão entre os saberes tradicionais e acadêmicos, ser fonte de capacitação para profissionais do SUS e para estudantes indígenas e não indígenas da UnB”.
Suli Baré explica que os indígenas têm um entendimento próprio sobre o conceito de saúde, o que justifica a implementação de serviços especializados. “Para nós, a saúde ultrapassa as quatro paredes de um consultório. Temos a questão espiritual que é muito forte, então às vezes a gente está doente, mas não precisa de medicamento, pode ser uma questão espiritual. Vai além dessa saúde ocidental em que você vai ao médico, ele ouve se tá tudo bem e faz os exames”, detalha a doutoranda.
Ao final de sua banca de qualificação do mestrado, em novembro de 2020, no mesmo PPGDH/Ceam, Suli homenageou os indígenas que morreram em decorrência da covid-19.
“Lideranças e pessoas mortas por essa epidemia lutavam em defesa dos direitos dos povos indígenas, dos territórios. Entre elas está a minha avó. É muito importante trazer isso para falar sobre a importância da proteção dos nossos territórios. Nós sabemos que a covid-19 não chegou nos territórios indígenas pelo vento. Foi levada lá”, destaca Suli, emocionada.
Na pandemia, ela permaneceu em Brasília para concluir o mestrado. A dissertação foi defendida em janeiro de 2022 e logo será publicada em livro. “Foi difícil, não só para mim, mas para todos. Perdi minha avó e ainda não consigo falar [sobre isso]”, segura as lágrimas e silencia.
Entre junho de 2020 e junho de 2021, Suli atuou como preceptora no ambulatório, quando o projeto de telessaúde indígena foi implantado. “As pessoas só sabem que tem indígena no Brasil, mas não sabem quantos povos, quantas línguas, quantos são. Então nossa função é trazer essa realidade para eles, dizer que cada povo é diferente, alguns terão mais facilidade para falar português, outros menos, às vezes vai precisar de um tradutor”, explica sobre sua contribuição como mediadora em alguns atendimentos e na orientação de estagiários.